 |
|
Правила проведення розпиту хворого
1. Розпит варто проводити самим, не покладаючись на записи в історії хвороби, щоб не втратити власних вражень, отриманих при розпиті хворого (наприклад, «нездужання» може бути для хворого або малозначним, або перебільшеним).
2. Мета розпиту – установити відчуття хворого, а саме те, що він думає про свою хворобу.
3. При розпиті необхідно надати хворому можливість невимушено розповісти про свої страждання, керуючи тактовно викладом скарг у хронологічному порядку, особливо звернувши увагу на початок, розвиток і тривалість кожного симптому.
4. Увага й терпіння з боку лікаря – незамінна умова для створення атмосфери довіри й співробітництва між хворим і лікарем.
5. Після розповіді хворого лікар виділяє головні й другорядні скарги, уточнює їх деталі й подробиці (деталізація скарг), а потім проводить розпит щодо загального самопочуття й розпит стосовно органів і систем. Саме розпит по системах дозволяє виявити зміни з боку інших органів і систем, які можуть бути, з одного боку, як причиною, так і наслідком основного захворювання, а з іншого – бути ускладненням або супутнім захворюванням. У кожному разі всебічний розпит хворого дозволяє лікареві правильно оцінити його стан у цілому й, за словами М.Я. Мудрова, «лікувати не хворобу, а хворого».
6. Під час розпиту варто записувати тільки вузлові моменти, фіксувати найбільш характерні слова й вираження хворого.
Метод розпиту містить у собі такі розділи: паспортна частина; скарги хворого; розпит щодо загального самопочуття; розпит про стан інших органів і систем; розпит про існуюче захворювання (анамнез захворювання); розпит про все, попереднє даному захворюванню життя (анамнез життя).
Кожний розділ розпиту проводиться в певній послідовності згідно схеми історії хвороби.
Паспортна частина. Прізвище, ім'я, по батькові. Вік. Місце проживання. Місце роботи (назва підприємства або установи). Посада. Дата надходження в лікарню. Спосіб надходження в лікарню.
Скарги хворого.Головні й другорядні скарги (перелічити й кожну з них деталізувати).
Розпит щодо загального самопочуття. Загальна слабкість. Стомлюваність. Підвищення температури. Сверблячка шкіри. Висипання на шкірі. Пітливість. Зміна маси тіла.
Розпит по органах і системах.Центральна нервова система. Загальна працездатність, настрій, пам'ять, увага. Сон (глибина, тривалість, безсоння). Головний біль (характер, локалізація, періодичність, що супроводжують явища). Запаморочення (умови появи, періодичність, що супроводжують симптоми). Чутливість шкіри, відчуття оніміння, “повзання мурашок”. Координація рухів, судороги, парези. Зір, слух, відчуття заходу.
Органи дихання Нежить, зміна голосу (причини). Біль в грудній клітці (локалізація, характер, іррадіація, зв'язок з фазами дихання, чим купуються або після чого зменшуються). Напади ядухи (час і обставини появи, поводження хворого при цьому). Кашель (сухий, з мокротинням; постійний, періодичний; час появи – вранці, ввечері, вночі). Мокротиння (кількість за добу, характер, колір, запах, домішка крові, у який час доби виділяється більша кількість мокротиння, у якому положенні хворого підсилюється виділення мокротиння). Кровохаркання.
Серцево-судинна система. Відчуття болю в області серця або за грудиною (характер, інтенсивність, іррадіація, періодичність, причина виникнення, тривалість, частота, чим припиняються й чим супроводжуються). Задишка (при фізичному навантаженні, у спокої). Напади ядухи (час появи, чим припиняються, поводження хворого при цьому). Серцебиття (постійне або нападоподібне, інтенсивність, тривалість, причини появи). Перебої (постійні чи періодичні, причини появи). Набряки (локалізація, у який час доби з'являються, як довго тримаються, після чого зменшуються або зникають).
Органи травлення. Стан апетиту. Спрага. Слинотеча, присмак у роті. Смакові відчуття, запах з рота. Кровоточивість ясен. Болючі відчуття в язику (періодичність, причини). Дисфагічні явища (порушення ковтання й проходження їжі по стравоходу). Диспепсичні явища (печія, відрижка, нудота, блювота, причини). Біль в животі (локалізація, характер, іррадіація, відношення до прийому їжі, постійні, періодичні або нападоподібні, чим припиняються). Дефекація (частота, консистенція калу, колір, домішок крові, домішок слизу). Відходження члеників гельмінтів.
Сечовидільна система. Біль (локалізація, періодичність, інтенсивність, характер, іррадіація, причини, чим супроводжуються). Сечовипускання (частота, характер, відчуття болю, добовий діурез, співвідношення нічного й денного діурезу). Сеча (кількість, колір, прозорість, захід, домішки)..
Опорно-рухова система. Біль в суглобах, кістках, м'язах. Порушення рухів у суглобах.
Анамнез захворювання. Під час збирання анамнезу насамперед з'ясовують коли з'явилися перші симптоми захворювання й що послужило причиною. Чи займався самолікуванням (що саме приймав і його ефективність) Коли вперше звернувся до лікаря (дата); обстеження (амбулаторно або в стаціонарі), результати (коротко), вперше встановлений діагноз (який), проведене лікування (чим, його ефективність). Далі поетапно описати лікування і його ефективність, включаючи дотримання дієти й санаторно-курортне лікування. Поява нових симптомів і зміна або доповнення діагнозу. Для хворих артеріальною гіпертензією вказати цифри артеріального тиску; для хворих з поразкою шлунково-кишкового тракту: дотримання дієти, санаторно-курортне лікування, періодичність загострень захворювання. І нарешті, для обґрунтування госпіталізації хворого з'ясовують коли настало останнє погіршення (дата), його причина, у чому воно виявилося (симптоми). Чи звертався хворий до лікаря? Вказати мету госпіталізації (обстеження, лікування, уточнення діагнозу, профілактичне лікування, установлення або зміна групи інвалідності).
Анамнез життя.Біографічні дані: місце народження, умови життя в дитинстві, освіта, початок трудової діяльності, професія, час і місце проходження військової служби, зміна місця проживання. Перенесені захворювання: у дитинстві; дорослим; у воєнний час; венеричні; гінекологічні; операції, травми. Хронічні інтоксикації (паління, алкоголь, наркоманія). Сімейний анамнез. Родинний стан. Склад родини. Акушерський анамнез: менструації, їх регулярність, правильність, тривалість, крововтрати, припинення менструацій. Число вагітностей, пологів, абортів, викиднів. Генеалогічний анамнез: збір анамнестичних даних, що зустрічаються в родоводі, проводиться за схемою: а) дослідження пробанду – особи, через яку реєструється вся родина, найчастіше це хворий або носій захворювання, що аналізується; б) дослідження родичів (I, II, III ступеня споріднення). Страховий анамнез: а) частота користування листком непрацездатності; б) чи має групу інвалідності (по якому захворюванню); в) з якого часу має листок непрацездатності в цей час. Соціально-побутовий анамнез: а) умови праці в цей час; б) чи регулярно використовує відпустку; в) житлові умови (кількість кімнат, поверх, опалення); г) характеристика харчування (регулярність, якість їжі). Алергологічний анамнез: а) алергійні захворювання в минулому; б) реакція на переливання крові, введення сироваток, вакцин, медикаментів; в) вплив на перебіг захворювання різних харчових речовин, косметичних засобів, запахів.
Зовнішній огляд є першим і одним з основних методів об'єктивного обстеження хворого. З огляду на те, що близько 80% інформації надходить через зір (візуально), огляд хворого є найпростішим і найбільш природним методом дослідження. З його допомогою можна об'єктивно оцінити його дійсний стан. Патологічні ознаки, виявлені при першому огляді, коли хворий тільки входить до кабінету, надають істотну допомогу при розпиті й іноді дозволяють “з першого погляду” поставити правильний діагноз (наприклад, зміни рис обличчя при акромегалії, гіпертиреозі, “судинні зірочки” при цирозі печінки). Крім того, у момент огляду між лікарем і хворим формуються взаєморозуміння й довіра шляхом взаємного вивчення. Для того, щоб повністю використати всі можливості огляду, лікарю необхідно не тільки дивитися, але й уміти бачити, а цьому треба постійно вчитися.
При всій простоті цього методу для одержання важливих і достовірних результатів огляд вимагає дотримання певних правил: освітлення, техніки й плану огляду. Освітлення. Огляд найкраще проводити при розсіяному денному світлі, що може бути прямим або бічним. Бічне освітлення дозволяє виявити рельєф, контур різних частин тіла й видиму пульсацію на поверхні тіла. Штучне освітлення, що дає багато жовтих променів, затрудняє оцінку дійсного окрасу шкірних покривів і склер. Техніка огляду. Техніка огляду полягає в наступному: хворий, повністю або частково оголений, розташовується на відстані 2-3 кроків від лікаря; поступово повертаючи перед собою хворого, лікар послідовно оглядає його в прямому й бічному освітленні. Огляд грудної клітки краще проводити у вертикальному положенні, а огляд живота проводиться у двох положеннях – вертикальному й горизонтальному.
План огляду. План огляду забезпечує отримання по можливості вичерпних даних про пацієнта. На початку дослідження проводиться загальний огляд, що стосується всього хворого в цілому, потім спеціальний огляд, що забезпечує огляд окремих частин тіла (голова, обличчя, шия, грудна клітка, живіт, кінцівки) і систем.
При догляді за хворими найбільше значення мають показники, що характеризують основні параметри життєдіяльності хворого: загальний стан, положення в ліжку, хода, постава, вираз обличчя, стан шкірних покривів, температура тіла, антропометричні дані, а також деякі показники спеціального дослідження дихальної й серцево-судинної систем (частота дихання, пульсу, артеріальний тиск).
Загальний стан хворого. Підійшовши до ліжка хворого, лікар, насамперед, визначає його загальний стан: задовільний, середньої ваги, важкий, украй важкий. Критеріями оцінки стану хворого служать наступні показники: свідомість; положення; постава; хода; вираз обличчя; стан харчування; психічний статус.
Задовільний стан характеризується ясною свідомістю, активним або активним з обмеженням положенням, прямою поставою, упевненою або частково порушеною (специфічною) ходою, осмисленим виразом обличчя, задовільною або надмірною вагою тіла, адекватною психічною реакцією на навколишній і свій стан. Спостерігається при одужанні, у період ремісії при тривалих хронічних захворюваннях. Стан середньої ваги характеризується зміною виразу обличчя й положення (часто вимушене), частковим порушенням психічного стану, особливо відносно свого стану (перебільшення або недооцінка скарг, симптомів, яким хворий не надає значення, сумніви й непевність у лікуванні). Спостерігається в період загострення хронічних або гострих захворювань, при травмах, отруєнні й ін. Важкий стан характеризується порушенням усіх перерахованих показників: порушується свідомість (потьмарена, ступор, сопор), змінюється вираз обличчя (страждання, страх, байдужість), положення хворого (пасивне або вимушене), відзначається схуднення або ожиріння, змінюється психіка (неадекватні реакції на медперсонал, родичів). Цей стан характерний для декомпенсованих хворих із захворюваннями серця, нирок, ендокринних залоз і нервової системи, онкологічних і інфекційних хворих, а також після операцій, травм, поранень. Украй важкий стан характеризується різким порушенням свідомості (сопор, кома), пасивним положенням, байдужим або страждальницьким виразом обличчя (обличчя Гіппократа), утрудненням або відсутністю контакту з навколишніми. Спостерігається при коматозних станах різної етіологїї, шокових станах, агонії.
Свідомість– вища, властива тільки людині форма відбиття дійсності, що представляє сукупність психологічних процесів, які дозволяють орієнтуватися в навколишньому світі, часі, оцінити власну особистість та забезпечити послідовність, єдність і розмаїття поводження. Розрізняють ясну й порушену свідомість.
Критеріями стану свідомості хворого служать:
1. Орієнтація в навколишньому оточенні й адекватність поводження;
2. Сприйняття миру (характер відповідей на питання, адекватність відповідей, своєчасність відповідей);
3. Стан рефлексів (чутливих, сухожильних, болючих) і реакція зіниць на світло.
Ясна свідомістьхарактеризується правильною орієнтацією в просторі й адекватним поводженням, своєчасними й коректними відповідями на питання, збереженням всіх рефлексів.
Причини порушення свідомості або патологічні стани, що викликають зміни (гноблення або порушення) у центральній нервовій системі:
1. Розлад кровообігу, обумовлений: недокрів'ям у вигляді непритомних станів, крововиливом у мозок у вигляді тривалого коматозного стану (апоплексична кома), здавлюванням у результаті набряку мозку, підвищеного внутрішньочерепного тиску у вигляді прекоматозних станів;
2. Інтоксикація екзо- і ендогенного походження (аміак, морфій, азотисті шлаки);
3. Інфекційні поразки (ботулізм, менінгіт, правець);
4. Порушення обмінних процесів (гормональні, мінеральні, кислотно-лужної рівноваги);
5. Механічні ушкодження (черепно-мозкова травма, переломи кісток черепа)
Розрізняють 4 ступені гноблення свідомості:
1. Потьмарена свідомість – стан оглушення, при якому хворий недостатньо добре орієнтується в просторі, байдужий до свого стану, на питання відповідає адекватно, але із запізненням (інфекційні захворювання, ендо- і екзоінтоксикація).
2. Ступор – стан нерухомості, остовпіння, порушення орієнтації в просторі, коли хворий на питання відповідає неадекватно, із запізненням, рефлекси збережені, але трохи вповільнені (контузії, інтоксикації, психічні захворювання).
3. Сопор – стан глибокого сну, з якого хворого можна вивести тільки сильним подразником (окрик, укол, щипок), одержавши у відповідь однозначний звук, рух погляд, хворий знову “засипає”, рефлекси збережені, але мляві (важкий гарячковий стан, отруєння, уремія).
4. Кома – несвідомий стан, що характеризується повною втратою реакцій на зовнішні подразники: рефлекси відсутні, спостерігається розслаблення всієї мускулатури й збереження на мінімальному рівні функцій подиху й кровообігу.
Положення хворого. Положення хворого, як правило, вказує на тяжкість захворювання, інколи може бути обумовлено специфікою патологічного процесу (менінгіт, тощо). Розрізняють активне, пасивне й вимушене положення хворого.
Активне положення – це положення, яке хворий довільно може змінити (ходить, сидить, лежить, стоїть), але при цьому можуть з’являтися неприємні відчуття, біль. Особливо важливо виявити здатність активно рухатися в лежачого хворого, що свідчить про збереження його свідомості. Однак треба пам'ятати, що активне положення не завжди може бути критерієм важкості захворювання (наприклад, початок важких і невиліковних захворювань).
Пасивне положення – це положення, коли хворий через різку слабкість, раптову гостру анемізацію або втрату свідомості, зберігає надане йому горизонтальне (лежаче) положення, нерідко вкрай незручне. У більшості випадків пасивне положення свідчить про важкий, часто несвідомий стан хворого, хоча можуть бути виключення (непритомні стани – короткочасна втрата свідомості). Пасивне положення можуть займати хворі при важких інфекціях, інтоксикаціях з поразкою центральної нервової системи (сипний, черевний і поворотний тифи, міліарний туберкульоз, коматозні стани, агонуючі хворі).
Вимушене положення – певне положення, що займає хворий для зменшення або припинення неприємних відчуттів (біль, кашель, задишка), тим самим полегшуючи свій стан. Іноді ці положення настільки специфічні й характерні, що при першому погляді можна визначити захворювання (менінгіт, правець, напад бронхіальної астми) (мал. 2.1.).

Мал. 2.1. Поза хворого при правці (опістотонус)
Розрізняють наступні види вимушеного положення: 1) стоячи; 2) сидячи: з упором рук; без упору рук; з нахилом тулуба вперед; навпочіпки; 3) лежачи: на спині; на животі; на боку (здоровому, хворому); 4) колінно-ліктьове; 5) збуджене.
Вимушене положення стоячи займають хворі з нападом стенокардії, що виник під час ходьби (раптові й сильні болі в області серця, почуття недостачі повітря, відчуття страху змушують хворого зупинитися й “перечекати” напад, що у спокої може зменшитися або припинитися); хворі з облітеруючим атеросклерозом або ангіоспазмом судин нижніх кінцівок раптово зупиняються під час ходьби й зберігають нерухомість, чекаючи до припинення спазму; такі зупинки можуть повторяться спочатку кожні 100-200 м, а з прогресуванням процесу цей інтервал зменшується, звідси й назва “перемежована кульгавість”. Рідш
е положення стоячи займають хворі з поразкою сечового міхура, простати.
Вимушене положення сидячи, ортопное, обумовлене вираженою задишкою або ядухою. Таке положення займають хворі з декомпенсованою серцевою недостатністю або різким обмеженням дихальної поверхні легенів, під час нападу бронхіальної й серцевої астми. Ортопное з упором рук є характерним вимушеним положенням хворого під час нападу бронхіальної астми, викликане бронхоспазмом (мал. 2.2.)
|

Дане положення допомагає зменшити задишку завдяки полегшеному руху діафрагми в положенні сидячи, за рахунок рівномірного розширення грудної клітки при вдиху у всіх напрямках; фіксації плечового пояса (при упорі рук) і додатковою участю допоміжної дихальної мускулатури. Ортопное без упору рук займають хворі із серцевою декомпенсацією, у тому числі під час нападу серцевої астми. (мал. 2.3.)
|

Зменшення задишки й полегшення стану хворого досягається в результаті: а) перерозподілу крові з малого кола кровообігу у великий за рахунок відносного депонування її в судинах нижніх кінцівок і зменшенням венозного повернення крові до серця, що полегшує його роботу; б) опущення діафрагми й збільшення обсягу грудної клітки полегшує роботу серця й зменшує тиск у малому колі кровообігу, в) одночасного поліпшення кровообігу в судинах головного мозку, що знижує збудливість дихального центра й зменшує задишку
Крім перерахованих вище станів, вимушене положення сидячи можуть займати хворі при звуженні дихальних шляхів, різкому зменшенні дихальної поверхні легенів, високе стояння діафрагми при підвищенні внутрішньочеревного тиску; при вираженій серцевій декомпенсації, частковому паралічі дихальної мускулатури.
Положення сидячи з нахилом тулуба вперед займають хворі випітним перикардитом, аневризмою аорти, при раку підшлункової залози, а також при виражених абдомінальних болях; у даному положенні полегшується робота серця й легенів, зменшується тиск на сонячне сплетіння. (мал. 2.4.)
|
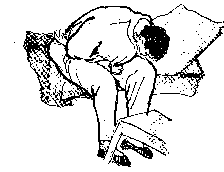
Положення сидячи навпочіпки часто займають хворі під час загострення виразкової хвороби.
Вимушене положення лежачи на спині частіше займають хворі при «гострому животі» (перитоніт, перфорація виразки шлунка й дванадцятипалої кишки, шлунково-кишкова кровотеча, гострий апендицит, гострий холецистит). При цьому хворі нерідко згинають нижні кінцівки в колінних суглобах, досягаючи тим самим зменшення напруги м'язів черевної стінки. Вимушене положення хворого лежачи на спині (майже з повною нерухомістю) спостерігається при суглобній формі гострого ревматизму, а також у ослаблених хворих зі збереженою свідомістю. Вимушене положення хворого лежачи з високим узголів'ям характерно для хворих з декомпенсованими вадами серця (мітральний стеноз) і серцевою недостатністю (гострою і хронічною ІІ-ІІІ стадій).
Вимушене положення хворого лежачи на животі можуть займати хворі з пухлиною голівки підшлункової залози, гострим тромбозом селезінкової вени, виразковою хворобою шлунка з локалізацією виразкового дефекту на задній стінці, а також із травмою або туберкульозом хребта, пролежнями на спині й сідницях.
Вимушене положення хворого:на хворому бокузаймають хворі з ураженням органів дихання: крупозна пневмонія, масивна пухлина легенів, випітний плеврит – для зменшення задишки за рахунок зменшення тиску й забезпечення гіпервентиляції здорової легені; абсцес легень, туберкульозна каверна, бронхоектази – крім перерахованих вище причин, зменшує кашель внаслідок затримки виділення мокротиння й вмісту порожнин: сухий плеврит – з метою зменшення болю за рахунок обмеження тертя листків плеври. Також на хворому боці можуть лежати хворі гострим апендицитом, тим самим зменшуючи натяг брижів збудженого апендикса, і, як наслідок, зменшення болю. Вимушене положення хворого на здоровому боці займають хворі з переломом ребер, міжреберною невралгією, а також хворі із серцево-судинними захворюваннями.
|

полегшення болю. Вимушене колінно-ліктьове положення хворого (“поза магометанина на молитві”) специфічно для хворих з випітним перикардитом (для зменшення задишки й болю, за рахунок зменшення тиску на нижню порожнисту вену й полегшення діастолічного кровонаповнення серця), пухлиною підшлункової залози, виразковою хворобою з локалізацією виразки на задній стінці (для зменшення больового синдрому за рахунок зменшення тиску й подразнення сонячного сплетіння) (мал. 2.6).
|

Вимушене збуджене (неспокійне) положення хворого (хворий перебуває в безперервному русі: весь час перевертається у ліжку: то сідає, то знову лягає, качається по підлозі, бігає) спостерігається при сильних болях, особливо при ниркових, печіночних, кишкових кольках.
Постава – звичне положення тіла при стоянні, ходьбі, сидінні. Постава визначається станом м'язового тонусу, зв'язкового апарата, а також їх іннервацією й кровопостачанням, самопочуттям і настроєм хворого й характеризує загальний тонус організму. Крім того, на поставу впливає професія (“військова” постава) і конституційні особливості (у гіперстеніків завдяки підвищеному тонусу мускулатури, міцності зв'язкового апарата й малорухомості суглобів спостерігається пряма постава, а в астеніків, у силу протилежних особливостей, ознакою звичайної постави вважається опущена голова, в'яло звисаючі плечі й руки, згорблена спина).
Пряма постава “постава гордіїв” – еластична хода, вільні, невимушені рухи говорять про благополуччя організму. Фізіологічна пряма постава спостерігається у здорових осіб, у гіперстеніків, військових. У патології пряма постава зустрічається при хворобі Бехтерева, асциті, масивній пухлині черевної порожнини.
Млява постава – звисаючі плечі, утруднена хода, мляві рухи свідчать про важкий фізичний або психічний стан. Фізіологічна млява постава зустрічається в астеніків, старих, у осіб важкої фізичної праці, в патології спостерігається при захворюваннях нервової, опорно-рухової й ендокринної систем, а також при травмах.
Хода – сукупність особливостей пози й рухів при ходьбі. Індивідуальні особливості ходи складаються з величини кроку, швидкості ходьби, положення тулуба й голови, співдружніх рухів рук. Крім того, хода залежить від стану опорно-рухового апарата, нервової системи, а також, від конституціонального типу, темпераменту, виховання, професії (хода військових, моряків, танцюристів). Хода здорової людини тверда, упевнена, пряма, що не викликає особливої напруги.
Залежно від стану опорно-рухового апарата і його іннервації, місцевих болісних відчуттів, рідше – поразки внутрішніх органів, спостерігається ряд специфічних ход, які допомагають діагностиці тієї або іншої патології.
 Геміплегічна хода (косаря) характеризується надлишковим відведенням ураженої ноги убік, у результаті чого вона при кожному кроці описує півколо, а відповідна рука зігнута в лікті й приведена до тулуба; спостерігається у хворих із центральним геміпарезом (мал. 2.7).
Геміплегічна хода (косаря) характеризується надлишковим відведенням ураженої ноги убік, у результаті чого вона при кожному кроці описує півколо, а відповідна рука зігнута в лікті й приведена до тулуба; спостерігається у хворих із центральним геміпарезом (мал. 2.7).
|
“Півняча хода” характеризується високим підняттям ноги, викиданням її вперед і різким опусканням з ляпанцем об підлогу: спостерігається при поразці малоберцового нерву. Атактична хода (штампуюча) характеризується високим підняттям ніг, викиданням їх уперед; досягши підлоги, нога продовжує шукати опору; спостерігається при спинній сухотці, поліневритах, сенситивній атаксії. Мозжечковахода (різновид атактичної ходи) характеризується широким розставлянням ніг при ходьбі (якби розкиданням їх), розгойдуванням тулуба, балансуванням піднятими руками; спостерігається при поразці мозжечка, сп'янінні, при великій крововтраті, нервовому стресі, при сильному охолодженні. Качина хода (хитна) характеризується повільними невпевненими маленькими кроками “вперевалку”, утрудненням у підніманні ніг, що компенсується нахилом тулуба в протилежну сторону (убік фіксованої ноги на землі); спостерігається при міопатії, підвивиху тазостегнового суглоба, остемаляції тазостегнового суглоба, залишковому поліомієліті. Горда хода характеризується під час ходьби відхиленням верхньої частини тулуба назад для збереження рівноваги при вагітності, асциті, масивній пухлині черевної порожнини. Стареча, сенільна хода характеризується дрібними кроками, що шаркають, з невпевненими й некоординованими співдружніми рухами рук у хворих з вираженим церебральним атеросклерозом. Кульгавість – порушення ходи, що характеризується асиметричним рухом ніг. Перемежована ішемічна кульгавість – періодичне виникнення при ходьбі парастезій і болей у гомілках, що змушують хворого зупинятися; характерна для облітеруючого атеросклерозу судин нижніх кінцівок.
Обличчя хворого говорить багато про що, дає лікареві досить важливі діагностичні й прогностичні дані, розкриває переживання хворого. На вираз обличчя впливає вік, стать, конституція. У молодому віці лице рухливе, виразне, відвертіше. У зрілих літах обличчя більш спокійне, стримане, а до старості риси лиця застигають, обличчя втрачає свою виразність. Риси обличчя чоловіків більші, відрізняються вторинними статевими ознаками (борода, вуси), а в жінок, навпаки, більш дрібні, м'які риси обличчя.
Специфічні зміни обличчя можуть бути ознакою деяких патологічних станів (мал. 2.8). Так, наприклад, невідповідність біологічного й паспортного віку: хворі ревматизмом, уродженими вадами серця, гіпофункцією статевих ендокринних залоз можуть виглядати молодше, а хворі виразковою хворобою, онкологічними захворюваннями, навпаки, старше паспортного віку.
|






|
Діагностичне значення обличчя хворого. Обличчя при крупозній пневмонії характеризується однобічним рум'янцем на стороні запалення (за рахунок рефлекторного розширення судин), невеликою відутловатістю обличчя зі старечим вираженням, виникаючою при кашлі (через хворобливість) гримасою, з “грою” крил носа (внаслідок задишки), нерідко з пухирцями герпесу на губах. Обличчя при туберкульозі легенів характеризується як худе, бліде, з яскравим рум'янцем на щоках, із широко розкритими “палаючими” блискучими очами, нерідко із блакитнуватим відтінком склер, з напіввідчиненим ротом, сухими губами й збудженим виразом. Аденоїдне обличчя характеризується відкритим або напіввідкритим ротом, трохи відвисаючою нижньою губою, витрішкуватістю (обумовлено застійними явищами в носоглотці); частіше спостерігається в дітей. “Аортальне обличчя” характеризується блідістю шкірних покривів (внаслідок відносного недокрів'я у великому колі кровообігу – “аортальна блідість”); спостерігається при аортальних вадах, частіше при стенозі. “Мітральне обличчя”: моложаве, одутле, із застійним (ціанотичним, вишневим) двостороннім рум'янцем у вигляді “мітрального метелика” і вираженим акроціанозом; характерно для декомпенсованих мітральних вад, особливо мітрального стенозу. Серцеве обличчя Корвізара: риси брезклі, очі начебто постійно сльозяться, погляд тупий й сонний, колір обличчя – суміш жовтуватої блідості й синюшності, рот постійно напіввідкритий, губи трохи випнуті; характерно для важкої серцевої недостатності. Акромегалічне обличчя: характеризується різким розвитком надбрівних дуг, непропорційно великими розмірами носа, губ, вух, підборіддя, надмірним розвитком нижньої щелепи, що спричиняє розбіжність зубів; спостерігається при акромегалії. Базедове обличчя: рухливе, багате мімікою, швидко червоніюче, вологе з великими, широко відкритими, випнутими, немиготливими, блискучими очами (екзофтальм), що надають обличчю виразу застиглого переляку, страху, гніву; характерно для тиреотоксикозу, базедової хвороби. Мікседематозне обличчя: широке, кругле, як місяць, із сухою блідо-жовтою шкірою, позбавлене зовнішніх половин брів, з рисами, що розпливлися, зі заглибленими застиглими очима. Іноді на одутлому і малорухомому обличчі з'являється рум'янець на блідому тлі (нагадує лице ляльки); характерно для гіпотіреозу й мікседеми. Кушингоїдне обличчя кругле, луноподібне, з інтенсивно червоною лискучою шкірою і явищами гипертрихозу (вуса, борода в жінок); характерно для хвороби Кушинга або синдрому Іценко-Кушинга, або при тривалому прийомі глюкортикоїдних препаратів. Вовчаночне обличчя характеризується еритемою у вигляді “вовчаночного метелика”, тіло якої розташоване на спинці носа, а крила – на щоках; специфічно для системного червоного вовчака. Обличчя Гіппократа(перитональне обличчя): мертвотно-бліде, із синюшним, землистим відтінком, з різко, що загострилися рисами, обличчя, із глибоко запалими, страждальницькими очами, великими краплями холодного поту на чолі; характерно для станів, що супроводжуються колапсом, обумовлених гнійним перитонітом, важкими ентероколітами, паралічем судин у агонуючих хворих. Обличчя Гіппократа є прогностично несприятливою ознакою. Нефротичне обличчя: різко одутле, що заплило, блідо-сірого кольору, з набряклими повіками й вузькими очними щілинами, до невпізнанності спотворене; характерно для набряклих форм гострого нефриту, нефрозу. Асиметричне обличчя характеризується однобічною зглаженістю носогубної складки, опущенням однойменного кута рота; обумовлено поразкою ядер V-VII черепно-мозкових нервів; спостерігається у хворих, які перенесли інсульт, неврит трійничного або лицьового нервів.
Шкіра– є зовнішнім покривом тіла, що виконує функції захисту організму, обміну, речовин, терморегуляції й органа почуттів. Дослідження шкіри хворого проводиться шляхом огляду при денному освітленні. При дослідженні шкіри варто звернути увагу на такі її особливості: колір; наявність шкірних елементів (у т.ч. крововиливи, фляки, пролежні, виразки); зміни підшкірних вен.
Колір шкіри. У здорових осіб шкірні покриви мають тілесний колір, чисті, без фляків і висипань, помірної вологості, еластичності, зі збереженим тургором. Колір шкіри обумовлені наявністю пігменту й залежить від ступеню розвитку судинної мережі шкіри; кількості крові, що протікає; хімічного складу крові; товщини шкіри; її іннервації.
При патологічних станах шкіра може змінити свій колір, а саме: блідість і гіперемія шкірних покривів залежить від її товщини, кровонаповнення, іннервації й може носити тимчасовий характер у фізіологічних умовах (переляк, висока або низька температура навколишнього середовища); жовтушність, синюшність, бронзове фарбування, сіро-землистий і аспідний колір обумовлені, як правило, зміною, хімічного складу крові (збільшення вуглекислого газу, збільшення білірубіна) і зустрічаються тільки в патології, за виключенням фізіологічної жовтяниці немовлят (у перші дні).
Фізіологічна блідість може спостерігатися при зменшенні вмісту пігменту або вродженою відсутністю пігменту (альбінізм), зниженні прозорості й слабким розвитком її судинної системи; а також може бути обумовлена вазомоторними реакціями центрального (переляк, страх) і периферичного (дія низьких температур) походження.
Патологічна блідість шкіри може бути обумовлена зміною її якісного складу або кількісного обсягу циркулюючої крові: захворювання крові (анемії, лейкози й ін.); гострі й хронічні інфекції з гемолізом еритроцитів (малярія, сепсис, бактеріальний ендокардит); хронічні інтоксикації (злоякісні новоутворення, хронічні отруєння); абсолютне зменшення кількості крові у результаті крововтрати або внутрішньої кровотечі; відносне зменшення кількості крові у результаті спазму (шок, колапс, непритомність, артеріальна гіпертензія) або здавлювання судин (незапальні набряки ниркового й серцевого походження, мікседема).
Велике діагностичне й прогностичне значення має швидкість розвитку блідості: раптова різка блідість (“на очах”), що супроводжується непритомним станом, різким зниженням артеріального тиску й нитковидним пульсом свідчить про гостру, що загрожує життю, внутрішню кровотечу, що вимагає невідкладної допомоги.
Фізіологічна гіпереміяможе спостерігатися при поверхневому розташуванні судин або при вазомоторних реакціях (робота в гарячих цехах, перебування на сонці, хвилювання, вживання алкоголю) у вигляді плям на шкірі (частіше на обличчі й шиї); відрізняється лабільністю й нерівномірністю.
Патологічна гіперемія спостерігається при хронічних захворюваннях кровотворних органів за рахунок збільшення еритроцитів, гемоглобіну, тромбоцитів; внаслідок розширення судин при гарячкових станах; хворобі Іценко-Кушинга; двосторонній рум'янець обличчя характерний для мітрального стенозу, системної червоної вовчанки, туберкульозі легенів; однобічний рум'янець на ураженій стороні спостерігається при крупозній пневмонії, мігрені, а також дифузійна гіперемія – при вживанні лікарських препаратів (нікотинової кислоти, атропіну, препаратів опію й морфію).
Ціаноз або синюшність – синювато-фіолетовий колір шкіри й слизуватих оболонок, обумовлений зміною якісного складу крові (надлишковий зміст вуглекислого газу й відновленого гемоглобіну) або венозним застоєм. Залежно від поширеності розрізняють ціаноз: дифузійний, периферичний (акроціаноз) і місцевий ціаноз.
Дифузійний (загальний) ціаноз спостерігається внаслідок порушення газообміну в легенях при захворюванні органів дихання (бронхіоліт, важка пневмонія, емфізема легенів, набряк легенів, ателектаз легень, напад бронхіальної астми, тромбоемболія легеневої артерії тощо); отруєнні гемолітичними отрутами (бертолетовою сіллю, нітробензолом); змішання крові при вроджених пророках (незрощення міжшлуночкової і міжпередсердної перегородки); периферичний ціаноз або акроціаноз спостерігається при венозному застої й накопиченні відновленого гемоглобіну в крові у хворих серцевою недостатністю. Місцевий ціаноз спостерігається при здавлюванні судин і парезі судинодвигаючих нервів у хворих тромбофлебітом.
Жовтушністьшкірних покривів і слизуватих оболонок обумовлена підвищенням вмісту білірубіна в крові (білірубінемія). Від ступеня билірубінемії залежить фарбування шкіри (від світло-лимонного до жовтогарячого й зеленуватого відтінків). Краще виявляється при денному освітленні. Розрізняють фізіологічну, патологічну й псведожовтяницю.
Фізіологічну жовтушність можна спостерігати в немовлят у перші 5-7 днів (фізіологічна жовтяниця немовлят), обумовлена гемолізом надлишкової кількості еритроцитів у результаті перебудови й адаптації організму до зовнішнього дихання. Псевдожовтяниця може виникнути при надлишковому вживанні моркви й апельсинів, застосуванні акрихіну й пікринової кислоти; яка частіше локалізується на долонях і стопах (ніколи не жовтіють слизуваті оболонки).
Патологічна жовтяниця залежно від причин виникнення умовно ділитися на такі види: надпечінкова або гемолітична, що обумовлена підвищеним гемолізом еритроцитів (малярія, сепсис, отруєння гемолітичними отрутами); печінкова або паренхіматозна, що обумовлена поразкою гепатоцитів (вірусний гепатит, отруєння гепатотоксичними отрутами); підпечікова або механічна, обумовлена порушенням відтоку жовчі в результаті здавлювання жовчовивідних шляхів (пухлина підшлункової залози, рубцеві зміни в області фаттерова сосочка дванадцятипалої кишки).
Патологічні види жовтух з'являються насамперед на м'якому ньобі (!), склерах, слизуватих губ, потім жовтіють шкірні покриви, і нарешті, шкіра долонь і стоп; зникають ці прояви у зворотній послідовності.
Шкірні елементи. До основних шкірних елементів відносяться: розеоли, еритема, кропивниця, пітниця, герпес, крововиливи, телеангіоектазії, виразки, фляки, пролежні, які можуть бути обумовлені інфекційними захворюваннями, алергійними процесами, а також захворюваннями внутрішніх органів.
Розеоли – блідо-рожеві великі цятки діаметром 2-3 мм , що злегка піднімаються над шкірою й зникають при надавлюванні; спостерігаються при черевному тифі (на 7-10 день на бічній поверхні живота й грудної клітки); при сипному тифі (на 4-5 день на всьому тілі); сифілісі; рідше при грипі й паратифах. Еритема – крупноп’ятниста, різко обмежена ділянка червоного кольору, що піднімається над шкірою; спостерігається при бешиховому запаленні, вузлуватій еритемі, септичних захворюваннях, менінгіті, а також при застосуванні ліків (хінін, йод, бром) і харчових продуктів (суниця, раки). Кропивниця – червонувато-білуваті, сильно сверблячі пухирі (подібно опіку кропиви), що піднімаються; обумовлена дією гістаміну, брадикініна, серотоніна при алергійних реакціях, гельмінтозах, захворюваннях органів травлення. Пітниця – матово-білуваті пухирці з макове зерно, що нагадують краплі роси; обумовлена затримкою секрету потових залоз і утворенням дрібних кист (частіше спостерігається на шкірі живота). Герпес – пухирці діаметром 0,5-1 мм (зі шпилькову голівку) із прозорим або кров'янистим умістом, розташовується частіше по ходу нервових волокон трійничного нерва (на губах, крилах носа, міжреберних нервах), обумовлений вірусною поразкою нервової системи при крупозній пневмонії, грипі, малярії, паратифах, церебральному менінгіті. Крововилив може спостерігатися у вигляді петехій, синців (петехії – дуже дрібні, крапкові, крововиливи подібно розеолі, із крововиливом у центрі. Синці – червоні плями різної величини, форми, локалізації, що зберігаються при натисненні й змінюють фарбування в процесі еволюції від червоно-фіолетового до жовто-зеленого й білуватого кольору). Основні причини крововиливів: механічне ушкодження судин (травми, забиті місця, укуси); захворювання крові (гемофілія, гострі лейкози, анемія Аддісона-Бірмера, капіляротоксикоз); захворювання печінки (цироз); гіпо- і авітаміноз (вітамінів С і К); інфекційні захворювання (сипний тиф, ботулізм, септичні захворювання). Телеангіоектазії – стійке розширення капілярів або дрібних судин, що утворюють темно-червону пляму на шкірі або слизуватій оболонці (“судинні зірочки” ).
Виразка – дефект шкіри або слизуватої оболонки й підлеглих тканин з порушеним або значним уповільненим заживленням. Залежно від причин розрізняють трофічні виразки (варикозне розширення вен нижніх кінцівок, тромбофлебіт); стероїдні виразки, обумовлені тривалим прийомом стероїдних гормонів. Пролежень – некроз м'яких тканин, що виникає внаслідок ішемії, у результаті тривалого механічного здавлювання тканин. Фляки – щільні утворення, що виникли в результаті репаративної регенерації як результат запального процесу, що свідчать про перенесені травми, опіки, операції, інфекції (віспа, туберкульоз, сифіліс). Розчухи на шкірі у вигляді лінійних поверхневих порушень цілісності шкіри слизуватих є зовнішніми ознаками сверблячки й можуть бути обумовлені: ураженням шкіри (паразитарні захворювання, екзема, кропивниця, дерматити, червоний плоский лишай); ураженням внутрішніх органів (цукровий діабет, захворювання печінки, крові, рак легень): локальна сверблячка зустрічається при місцевих алергійних реакціях.
Набряки – накопичення рідини в тканинах організму, обумовлене підвищенням проникності судинної стінки (алергійні, запальні, токсичні); підвищенням внутрішньосудинного тиску в результаті застою й затримки рідини в організмі (застійні, лімфатичні, ниркові); зниженням онкотичного тиску (кахектичні, ниркові); гіпотиреоїдні набряки (мікседематозні). До загальних набряків ставляться серцеві, ниркові, кахектичні, ангіоневротичні, запальні (ревматоїдний артрит), а до місцевих – застійні (тромбофлебіт), запальні (бешихове запалення, інфільтрації) алергійні (укуси комах).
Методи виявлення набряків: візуальний: спостерігається зглаженість контурів, шкіра припухла, лискуча, іноді прозора з дистрофічними змінами; пальпаторний: відзначається поява ямок при надавлюванні на шкіру і їх збереження протягом 1-2 хв., за винятком мікседеми (ямки не залишаються); зважування: визначення маси тіла в динаміці для виявлення прихованих набряків.
Розширення підшкірних вен на передній черевній стінці утворюють своєрідний малюнок, що одержав назву «голова медузи»; це обумовлено утворенням кава-кавальних анастамозів при підвищенні тиску й застійних явищ у системі воротної вени. Спостерігається у хворих з портальним цирозом печінки, при серцевій недостатності (застій крові по великому колу кровообігу).
ТЕМПЕРАТУРА ТІЛА, ПРАВИЛА ЇЇ ВИМІРУ Й РЕЄСТРАЦІЇ
Роль температурного гомеостазу в забезпеченні життєдіяльності організму. Температура тіла є важливим діагностичним і прогностичним критерієм стану хворого, оскільки підвищення температури тіла в більшості випадків свідчить про розвиток захворювання, про особливості його перебігу й реакції організму на патологічний процес. У звичайних умовах постійна температура тіла людини (36,4-36,8˚С), підтримується за рахунок рівноваги процесів теплопродукції й тепловіддачі завдяки теплорегуляції, допускаючи добові коливання лише в межах 1˚С.
В основі термопродукції лежать хімічні процеси обміну речовин у печінці й м'язах (хімічна терморегуляція), а в основі тепловіддачі (фізичної регуляції) – випромінювання з поверхні шкіри (70 %), потовиділення (16 %), виділення нагрітого повітря при дихання (13%) і 1% тепла виділяється із сечею й калом. У механізмі теплорегуляції особисту участь приймають нервово-вегетативна (гіпоталамо-гіпофізарна система й симпатичні волокна центральної нервової системи) і ендокринна системи (щитовидна залоза й наднирники). Підтримка постійної температури (температурний гомеостаз) дозволяє забезпечити життєдіяльність організму в широкому діапазоні температурних коливань навколишнього середовища.
Вимір температури тіла називається термометрією(від грец. слова thermos – теплота, жар, nutreo – вимірювати). Розрізняють термометрію: безпосередню (на дотик), шляхом пальпації тильною поверхнею кисті (краще шкіри спини), і посередньо за допомогою медичного термометра.
Методика термометрії. Термометрію проводять за допомогою медичного термометра, що має вкорочену шкалу від 35˚С до 42˚С по Цельсію з розподілом в 0,1˚С. Рівень його ртутного стовпчика при охолодженні не опускається, а залишається на максимальній висоті, завдяки звуженню в цей момент капіляра. Для зниження рівня ртуті в капілярі, термометр необхідно струснути.
Час виміру. Два рази на добу: вранці з 6 до 8 годин (ранковий мінімум добових коливань) і ввечері з 17 до 19 годин (вечірній максимум). Якщо буде потреба (короткочасні або нерегулярні підйоми, кризи при сепсисі, ревматизмі, туберкульозі) термометрію проводять кожні 2-3 години протягом доби, включаючи нічний час, але не обтяжуючи хворого.
Положення хворого. Термометрія проводиться в стані спокою сидячи, а краще – у положенні лежачи. Місця виміру: пахвові западини, пахові складки (у дітей), пряма кишка (несвідомий стан; надмірне порушення в дітей; підозра на симуляцію). Тривалість термометрії – 8–10 хвилин.
Вимір температури тіла в пахвовій западині й паховій складці:
1. Перевірити рівень ртуті в термометрі. Якщо ртуть вище відмітки 34оС, струснути кілька разів термометр і ще раз перевірити рівень ртуті.
2. Якщо шкіра в пахвовій області волога, витерти її рушником.
3. Кінець термометра з резервуаром ртуті помістити в глибину пахвової западини й попросити хворого пригорнути зігнуту в лікті руку до тіла протягом 8-10 хвилин.
4. Температуру занести в температурний аркуш.
5. Термометр продезинфікувати.
6. Дітям раннього віку температуру вимірюють у глибині паховій складці, зігнувши ногу в колінному суглобі.
Вимір температури в ротовій порожнині:
1. Резервуар термометра із ртуттю поміщають під язик хворого й просять його губами притримати корпус термометра.
2. Через 5 хвилин результати термометрії занести в температурний аркуш.
3. Термометр продезинфікувати.
Вимір температури в прямій кишці:
1. Покласти хворого на бік.
2. Резервуар термометра змазати вазеліном.
2. Увести резервуар термометра за сфінктер ануса.
3. Через 5 хвилин визначити показання термометра й дані занести в температурний аркуш.
4. Термометр продезинфікувати.
Реєстрація температури: проводиться після кожного виміру в температурному аркуші у вигляді температурної кривої й в історії хвороби.(мал. 2.9) Ціна розподілу шкали «Т» температурного листка становить 0,2˚С. Температуру наносять у вигляді крапки в графі відповідної дати, часу доби (ранок, вечір) і показника температури по шкалі «Т». З'єднавши ці точки лініями, одержуємо температурну криву.

Мал. 2.9. Температурний листок
Дезінфекція медичних термометрів
1. Після використання термометра в складках замочити його в 1% розчині хлораміну на 30 хвилин або в 3% розчині перекису водню на 80 хвилин.
2. Промити водою й насухо витерти.
3. Після виміру температури в прямій кишці термометр замочити в 3% розчині хлораміну на 1 годину, при необхідності знежирити, промити водою й насухо витерти.
Сучасні термометри – електричні та на основі рідких кристалів. Принцип роботи термометра на рідких кристалах – «Термотест» полягає у зміні забарвлення рідких кристалів при зміні температури. Це полімерна пластинка, вкрита емульсією з рідких кристалів, яку накладають на будь-яку частину тіла: при температурі 36-37˚С на пластинці зеленим кольором висвітлюється літера «N» («Nоrma»), а при температурі більше 37˚С – «F» («Febris») – гарячка. Більш досконалі електричні термометри дають індикацію про рівень температури у цифровому позначенні.
У нормі середня добова температура тіла дорослої людини становить 36,4-36,8˚С і коливається протягом доби приблизно в межах 1˚С: від 36,0-37,0˚С (у пахвовій западині) і 36,5-37,5˚С (у прямій кишці). Найвища температура тіла реєструється в 16.00-18.00, а найнижча – в 3.00-6.00. Фізіологічні коливання температури тіла залежать від віку: у дітей внаслідок високої інтенсивності обміну речовин середня температура коливається в межах 36,9-37,2˚С, а в осіб літнього віку й старих – 36,0-36,5˚С; а також від інтенсивності роботи м'язів, харчування, емоційного стану людини. При температурі вище 42,5˚С і нижче 33˚С виникають необоротні порушення обміну речовин і зміни клітин, які несумісні з життям.
Розлад терморегуляції може привести або до стійкого підвищення температури тіла (при перевазі теплопродукції) – гіпертермія, або до її зниження (при перевазі процесів тепловіддачі) – гіпотермія.
Гіпертермія – стійке підвищення температури тіла вище 37 ˚С. Гіпертермія зустрічається набагато частіше й гірше переноситься хворими, оскільки, крім шкідливого впливу високої температури, відбувається самоотруєння організму продуктами посиленого проміжного обміну. Підвищення температури вище 41-42º С загрожує життю людини. Типовими прикладами гіпертермії є сонячний і тепловий удар.
Гіпертермія, що розвивається в патологічних умовах і супроводжується порушенням обміну речовин, розладом більшості функцій організму (дихання, кровообіг, нервова й ендокринна системи, сечовиділення й ін.) називається лихоманкою. Це складна захисно-пристосувальна реакція організму, що виникає у відповідь на дії патогенних подразників і, що виражається в перебудові обміну речовин і терморегуляції, що призводить до підвищення температури тіла.
Всі причини лихоманки умовно можна згрупувати в такий спосіб: інфекційні процеси різного походження (інфекційні захворювання й будь-яка інфекція, що викликає місцеву або загальну реакцію організму); неінфекційні процеси, що супроводжуються розпадом тканин і розвитком аутоімунного або асептичного запалення (інфаркт міокарду, розпад пухлини, великі травми, опіки, операції, переливання крові); порушення функцій теплорегулюючих систем: ендокринної (субфебрілітет при гіперфункції щитовидної залози); центральний неврит, у тому числі функціональні порушення («терморегуляторний невроз») у вигляді субфебрілітета; посилення теплопродукції в результаті тривалої напруги м'язової роботи (судорожний синдром); синдром «лихоманки неясного генеза» – підвищення температури тіла вище 38 ˚С протягом не менш 3 тижнів.
Основним клінічним симптомом лихоманки є підвищення температури тіла, найбільш яскравий і легко обумовлений симптом, що має велике симптоматичне й діагностичне значення.
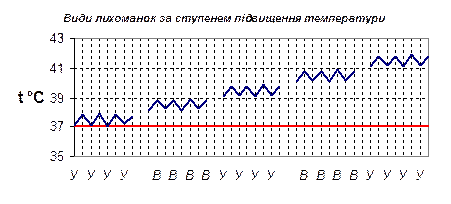
Залежно від характеру підвищення температури (висота, тривалість, добові коливання, час, етіологія) розрізняють наступні типи лихоманок: по висоті – субфебрильна – 37-38 ˚С; помірна лихоманка – 38-39 ˚С; висока лихоманка – 39-41 ˚С; гіперпіретична або надмірна – вище 41 ˚С; по тривалості – скороминуща (ефемерна) – протягом декількох годин, але не більше 1-2 днів; гостра – до 15 днів; підгостра – до 45 днів; хронічна – понад 45 днів.
Класифікація лихоманок згідно характеру добових коливань (мал.2.10-2.13):
· постійна лихоманка або гарячка– висока, не менш 39 ˚С, тривала з невеликими коливаннями температури (не більше 1˚С); характерна для черевного й висипного тифів, крупозної пневмонії;
· послаблююча або ремітуюча лихоманка– лихоманка з добовим коливанням температури більше 1-1,5 ˚С, причому при падінні температура опускається до 38˚С (без зниження до нормального рівня); спостерігається при бронхопневмонії, гнійних захворюваннях;
· переміжня або інтермітуюча лихоманка або гарячка– лихоманка із чергуванням періодів високої температури тіла (39-40 ˚С) протягом дня з періодами субнормальної температури (нижче 36 ˚С) і знову підйом на 2-3 дня; типова для малярії;
· зворотна лихоманка – лихоманка із правильною зміною періоду високої лихоманки (до 39-40˚С і вище) з періодом раптового зниження температури до норми тривалістю кілька днів, а потім знов настає період гарячки і наступним зниженням температури; патогномонічна для зворотного тифу;
· хвилеподібна або ундулююча лихоманка – лихоманка зі зміною періодів поступового наростання температури до високих цифр і поступове її зниження до субфебрильних або нормальних цифр; характерна для бруцельозу; лімфогранулематозу;
· гектична або що виснажує – тривала лихоманка з великим добовим коливанням в 3-4˚С і швидким спадом температури до норми і навіть нижче; ці коливання супроводжуються значним потовиділенням, виснажуючою слабкістю, повторюється 2-3 рази на добу; характерна для кінцевої стадії туберкульозу легенів, сепсису;
· інвертована лихоманка – лихоманка зі зворотним типом добових коливань, при яких ранкова температура вище вечірньої, зазвичай сполучається з лихоманкою, що виснажує; спостерігається у важких випадках туберкульозу й септичних станів;
· неправильна або атипова лихоманка– лихоманка невизначеної тривалості з неправильними й різноманітними добовими коливаннями; спостерігається при багатьох захворюваннях (грип, дифтерія, дизентерія, гострий ревматизм, ендокардит, туберкульоз, плеврит, сепсис і ін.);
· лихоманка Пеля-Ебштейна– постійна лихоманка тривалістю 8-10 днів, що переміняється безпропасним періодом в 10-14 днів; спостерігається при лімфогранулематозі.
Класифікація лихоманок за етіологією:
· інфекційна лихоманка– лихоманка, що виникає при інфекційних хворобах і обумовлена впливом на організм продуктів обміну або розпаду збудника, а так само ендогенних пірогенів, що утворюються при інфекційних процесах;
· гнійно-резорбтивна лихоманка (ранова токсико-резорбтивна, лихоманка Пирогова-Пастера-Лістера, сепсису) – лихоманка, обумовлена всмоктуванням токсичних продуктів з вогнища гнійного запалення;
· неінфекційна лихоманка – лихоманка, не пов'язана з інфекційним процесом, а частіше обумовлена асептичним автоімунним ушкодженням тканин, подразненням непотових рецепторних зон, виділенням в організм пірогенних речовин;
· аліментарна лихоманка – лихоманка в грудних дітей, викликана неадекватним складом їжі (частіше при недостатній кількості води);
· сольова лихоманка розвивається при некомпенсованій затримці хлориду натрію в організмі, спостерігається в дітей грудного віку при порушенні харчування;
· молочна лихоманка– лихоманка, що виникає при гострому застої молока в молочних залозах.
 1 2 3 4 5
1 2 3 4 5
Мал. 2.10. Види лихоманок за ступенем підвищення температури
1 – субфебрильна; 2 – помірно підвищена; 3 - висока; 4 - дуже висока 5 – гіперпіретична.