 |
|
Строение и функция органов дыхания и их возрастные особенности
Значение дыхания. Дыхание — необходимый для жизни процесс постоянного обмена газами между организмом и окружающей средой. Дыхание обеспечивает постоянное поступление в организм кислорода, необходимого для осуществления окислительных процессов, являющихся основным источником энергии. Без доступа кислорода жизнь может продолжаться лишь несколько минут. При окислительных процессах образуется углекислый газ, который должен быть удален из организма. В понятие дыхание включают следующие процессы:
1) внешнее дыхание —обмен газов между внешней средой и легкими — легочная вентиляция;
2) обмен газов в легких между альвеолярным воздухом и кровью капилляров — легочное дыхание;
3) транспорт газов кровью, перенос кислорода от легких к тканям и углекислого газа из тканей в легкие;
4) обмен газов в тканях;
5) внутреннее, или тканевое, дыхание — биологические процессы, происходящие в митохондриях клеток.
Этот этап дыхания является предметом рассмотрения в курсе биохимии. Нарушение любого из этих процессов создает опасность для жизни человека.
Дыхательная система человека включает: воздухоносные пути, к которым относятся полость носа, носоглотка, гортань, трахея, бронхи (рис. 41); легкие — состоящие из бронхиол, альвеолярных мешочков и богато снабженные сосудистыми разветвлениями; костно-мышечную систему, обеспечивающую дыхательные движения: к ней относятся ребра, межреберные и другие вспомогательные мышцы, диафрагма. Все звенья дыхательной системы претерпевают с возрастом существенные структурные преобразования, что определяет особенности дыхания детского организма на разных этапах развития.
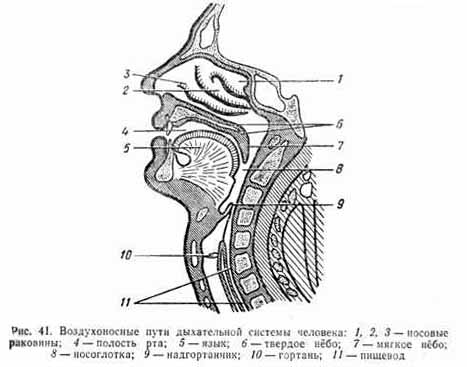
Воздухоносные пути и дыхательный путь начинаются носовой полостью. Слизистая оболочка носовой полости обильно снабжена кровеносными сосудами и покрыта многослойным мерцательным эпителием. В эпителии много железок, выделяющих слизь, которая вместе с пылевыми частицами, проникшими со вдыхаемым воздухом, удаляется мерцательными движениями ресничек. В носовой полости вдыхаемый воздух согревается, частично очищается от пыли и увлажняется. К моменту рождения носовая полость ребенка недоразвита, она отличается узкими носовыми отверстиями и практически отсутствием придаточных пазух, окончательное формирование которых происходит в подростковом возрасте. Объем носовой полости с возрастом увеличивается примерно в 2,5 раза. Структурные особенности носовой полости детей раннего возраста затрудняют носовое дыхание, дети часто дышат с открытым ртом, что приводит к подверженности простудным заболеваниям. Одним из факторов, затрудняющих дыхание через нос, являются аденоиды. «Заложенный» нос влияет на речь, вызывая закрытую гнусавость, косноязычие. При «заложенном» носе воздух недостаточно очищается от вредных примесей, пыли, недостаточно увлажняется, отчего возникают частые воспаления гортани и трахеи. Ротовое дыхание вызывает кислородное голодание, застойные явления в грудной клетке и черепной коробке, деформацию грудной клетки, понижение слуха, частые отиты, бронхиты, сухость слизистой полости рта, неправильное (высокое) развитие твердого нёба, нарушение нормального положения носовой перегородки и формы нижней челюсти.
В придаточных пазухах носовой полости детей могут развиваться воспалительные процессы — гайморит и фронтит.
Гайморит — воспаление придаточной (гайморовой— верхнечелюстной) полости носа. Обычно гайморит развивается после острой инфекции (скарлатина, корь, грипп). Инфекция попадает через кровь из полости носа или из соседнего очага (кариозный зуб). Больной испытывает общее недомогание, познабливание, повышается температура до 38° в первые дни заболевания, появляется головная боль или боль невралгического характера с иррадиацией в щеку, в верхние зубы и висок, слизистая носа (односторонне) набухает, появляются выделения (с той же стороны). Необходимо немедленно направить ребенка в лечебное учреждение для своевременного лечения. Недостаточное лечение приводит к переходу заболевания в хроническое состояние.
Фронтит — воспаление лобной пазухи. Больной жалуется на боль над бровью, во лбу и нижней стенке лобной пазухи, наблюдается слезотечение и светобоязнь. Комплекс этих симптомов появляется периодически, они продолжаются с 10—11 ч утра и затихают к 15—16 ч дня. При вертикальном положении тела наблюдаются обильные выделения (гнойные). Важно направить ребенка в лечебное учреждение для своевременного лечения. Нередко заболевание становится хроническим.
Из полости носа воздух попадает в носоглотку — верхнюю часть глотки. В глотку открываются также полость носа, гортань и слуховые трубы, соединяющие полость глотки со средним ухом. Глотка ребенка отличается меньшей длиной, большей шириной и низким расположением слуховой трубы. Особенности строения носоглотки приводят к тому, что заболевания верхних дыхательных путей у детей часто осложняются воспалением среднего уха, так как инфекция легко проникает в ухо через широкую и короткую слуховую трубу. Заболевания миндалевидных желез, расположенных в глотке, серьезно отражаются на здоровье ребенка.
Тонзиллит — воспаление миндалин. Оно может быть острым .'(ангины) и хроническим. Хронический тонзиллит развивается после частых ангин и некоторых других инфекционных заболеваний, сопровождающихся воспалением слизистой оболочки зева (скарлатина, корь, дифтерия). Особую роль в развитии хронического заболевания миндалин имеет микробная (стрептококк и аденовирус) инфекция. Хронический тонзиллит способствует возникновению ревматизма, воспалению почек, органическому поражению сердца.
Одним из видов заболеваний миндалевидных желез являются аденоиды — увеличение третьего миндалика, находящегося в носоглотке. Для увеличения миндалика имеют значение ряд перенесенных инфекций, климатические условия (в холодном климате аденоиды у детей встречаются чаще, чем в теплом). Разрастание миндалика констатируется преимущественно у детей до 7—8 лет. При аденоидах наблюдаются: долго не прекращающийся насморк, затрудненное носовое дыхание, особенно по ночам (храпение, не освежающий, беспокойный сон с частым пробуждением), притупление обоняния, открытый рот, отчего нижняя губа отвисает, носогубные складки сглаживаются, появляется особое «аденоидное» выражение лица.
Следующее звено воздухоносных путей — гортань. Скелет гортани образован хрящами, соединенными между собой суставами, связками и мышцами.
Полость гортани покрыта слизистой оболочкой, которая образует две пары складок, замыкающих вход в гортань во время глотания. Нижняя пара складок покрывает голосовые связки. Пространство между голосовыми связками называют голосовой щелью. Таким образом, гортань не только связывает глотку с трахеей, но и участвует в речевой функции.
Гортань у детей короче, уже и располагается выше, чем у взрослых. Наиболее интенсивно гортань растет на 1—3-м годах жизни и в период полового созревания. В период полового созревания появляются половые различия в строении гортани. У мальчиков образуется кадык, удлиняются голосовые связки, гортань становится шире и длиннее, чем у девочек, происходит ломка голоса.
От нижнего края гортани отходит трахея. Длина ее увеличивается в соответствии с ростом туловища, максимальное ускорение роста трахеи отмечено в возрасте 14—16 лет. Окружность трахеи увеличивается соответственно увеличению объема грудной клетки. Трахея разветвляется на два бронха, правый из которых более короткий и широкий. Наибольший рост бронхов происходит в первый год жизни и в период полового созревания.
Слизистая оболочка воздухоносных путей у детей более обильно снабжена кровеносными сосудами, нежна и ранима, она содержит меньше слизистых желез, предохраняющих ее от .повреждения. Эти особенности слизистой оболочки, выстилающей воздухоносные пути, в детском возрасте в сочетании с более узким просветом гортани и трахеи обусловливают подверженность детей воспалительным заболеваниям органов дыхания.
Легкие. С возрастом существенно изменяется и структура основного органа дыхания — легких. Первичный бронх, вступив в ворота легких, делится на более мелкие бронхи, которые образуют бронхиальное дерево. Самые тонкие веточки его называют бронхиолами. Тонкие бронхиолы входят в легочные дольки и внутри них делятся на конечные бронхиолы.

Бронхиолы разветвляются на альвеолярные ходы с мешочками, стенки которых образованы множеством легочных пузырьков— альвеол. Альвеолы являются конечной частью дыхательного пути (рис. 42). Стенки легочных пузырьков состоят из одного слоя плоских эпителиальных клеток. Каждая альвеола окружена снаружи густой сетью капилляров. Через стенки альвеол и капилляров происходит обмен газами — из воздуха в кровь переходит кислород, а из крови в альвеолы поступают углекислый газ и пары воды.
В легких насчитывают до 350 млн. альвеол, а их поверхность достигает 150 м2. Большая поверхность альвеол способствует лучшему газообмену. По одну сторону этой поверхности находится альвеолярный воздух, постоянно обновляющийся в своем составе, по другую — непрерывно текущая по сосудам кровь. Через обширную поверхность альвеол происходит диффузия кислорода и углекислого газа. Во время физической работы, когда при глубоких входах альвеолы значительно растягиваются, размеры дыхательной поверхности увеличиваются. Чем больше общая поверхность альвеол, тем интенсивнее происходит диффузия газов.
Каждое легкое покрыто серозной оболочкой, называемой плеврой. У плевры два листка. Один плотно сращен с легким, другой приращен к грудной клетке. Между обоими листками — небольшая плевральная полость, заполненная серозной жидкостью (около 1—2 мл), которая облегчает скольжение листков плевры при дыхательных движениях. В альвеолах осуществляется газообмен: кислород из альвеолярного воздуха переходит в кровь, из крови углекислый газ поступает в альвеолы.
Стенки альвеол и стенки капилляров очень тонкие, что способствует проникновению газов из легких в кровь и наоборот. Газообмен зависит от поверхности, через которую осуществляется диффузия газов, и разности парциального давления диффундирующих газов. Такие условия есть в легких. При глубоком вдохе альвеолы растягиваются и их поверхность достигает 100—150 м2. Также велика и поверхность капилляров в легких. Есть и достаточная разница парциального давления газов, альвеолярного воздуха и напряжения этих газов в венозной крови. Для кислорода эта разница составляет 70 мм рт.ст., для углекислого газа- 7 мм рт. ст.
Легкие у детей растут главным образом за счет увеличения объема альвеол (у новорожденного диаметр альвеолы 0,07 мм, у взрослого он достигает уже 0,2 мм). До 3 лет происходит усиленный рост легких и дифференцировка их отдельных элементов. Число альвеол к 8 годам достигает числа их у взрослого человека. В возрасте от 3 до 7 лет темпы роста легких снижаются. Особенно энергично растут альвеолы после 12 лет. Объем легких к 12 годам увеличивается в 10 раз по сравнению с объемом легких новорожденного, а к концу периода полового созревания — в 20 раз (в основном за счет увеличения объема альвеол). Соответственно изменяется газообмен в легких, увеличение суммарной поверхности альвеол приводит к возрастанию диффузионных возможностей легких.
Дыхательные движения. Обмен газов между атмосферным воздухом и воздухом, находящимся в альвеолах, происходит благодаря ритмическому чередованию актов вдоха и выдоха.
В легких нет мышечной ткани, и поэтому активно они сокращаться не могут. Активная роль в акте вдоха и выдоха принадлежит дыхательным мышцам. При параличе дыхательных мышц дыхание становится невозможным, хотя органы дыхания при этом не поражены.
При вдохе сокращаются наружные межреберные мышцы и диафрагма. Межреберные мышцы приподнимают ребра и отводят их несколько в сторону. Объем грудной клетки при этом увеличивается. При сокращении диафрагмы ее купол уплощается, что также ведет к увеличению объема грудной клетки. При глубоком дыхании принимают участие и другие мышцы груди и шеи. Легкие, находясь в герметически закрытой грудной клетке, пассивно следуют во время вдоха и выдоха за ее движущимися стенками, так как при помощи плевры они приращены к грудной клетке. Этому способствует и отрицательное давление в грудной полости. Отрицательное давление — это давление ниже атмосферного. Во время вдоха оно ниже атмосферного на 9—12 мм рт. ст., а во время выдоха —на 2—6 мм рт. ст.
В ходе развития грудная клетка растет быстрее, чем легкие, отчего легкие постоянно (даже при выдохе) растянуты. Растянутая эластичная ткань легких стремится сжаться. Сила, с которой ткань легкого стремится сжаться за счет эластичности, противодействует атмосферному давлению. Вокруг легких, в плевральной полости, создается давление, равное атмосферному минус эластическая тяга легких. Так вокруг легких создается отрицательное давление. За счет отрицательного давления в плевральной полости легкие следуют за расширившейся грудной клеткой. Легкие при этом растягиваются. Атмосферное давление действует на легкие изнутри через воздухоносные пути, растягивает их, прижимает к грудной стенке.
В растянутом легком давление становится ниже атмосферного, и за счет разницы давления атмосферный воздух через дыхательные пути устремляется в легкие. Чем больше увеличивается при вдохе объем грудной клетки, тем больше растягиваются легкие, тем глубже вдох.
При расслаблении дыхательных мышц ребра опускаются до исходного положения, купол диафрагмы приподнимается, объем грудной клетки, а следовательно, и легких уменьшается и воздух выдыхается наружу. В глубоком выдохе принимают участие мышцы живота, внутренние межреберные и другие мышцы.
Постепенность созревания костно-мышечного аппарата дыхательной системы и особенности его развития у мальчиков и девочек определяют возрастные и половые различия типов дыхания. У детей раннего возраста ребра имеют малый изгиб и занимают почти горизонтальное положение. Верхние ребра и весь плечевой пояс расположены высоко, межреберные мышцы слабые. В связи с такими особенностями у новорожденных преобладает диафрагмальное дыхание с незначительным участием межреберных мышц. Диафрагмальный тип дыхания сохраняется до второй половины первого года жизни. По мере развития межреберных мышц и роста ребенка грудная клетка опускается вниз и ребра принимают косое положение. Постепенно дыхание грудных детей становится грудобрюшным, с преобладанием диафрагмального, причем в верхнем отделе грудной клетки подвижность остается все еще небольшой.
В возрасте от 3 до 7 лет в связи с развитием плечевого пояса все более начинает преобладать грудной тип дыхания, и к 7 годам он становится выраженным.
В 7—8 лет выявляются половые отличия в типе дыхания: у мальчиков становится преобладающим брюшной тип дыхания, у девочек — грудной. Заканчивается половая дифференцировка дыхания к 14—17 годам. Следует заметить, что тип дыхания у юношей и девушек может меняться в зависимости от занятий спортом, трудовой деятельностью.
Возрастные особенности строения грудной клетки и мышц обусловливают особенности глубины и частоты дыхания в детском возрасте. Взрослый человек делает в среднем 15—17 дыхательных движений в минуту, за один вдох при спокойном дыхании вдыхается 500 мл воздуха. Объем воздуха, поступающий в легкие за один вдох, характеризует глубину дыхания.
Дыхание новорожденного ребенка частое и поверхностное. Частота подвержена значительным колебаниям — 48—63 дыхательных цикла в минуту во время сна. У детей первого года жизни частота дыхательных движений в минуту во время бодрствования 50—60, а во время сна —35—40. У детей 1—2 лет во время бодрствования частота дыхания 35—40, у 2—4-летних — 25—35 и у 4—б-летних — 23—26 циклов в минуту. У детей школьного возраста происходит дальнейшее урежение дыхания (18—20 раз в минуту).
Большая частота дыхательных движений у ребенка обеспечивает высокую легочную вентиляцию.
Объем вдыхаемого воздуха у ребенка в 1 месяц жизни составляет 30 мл, в 1 год — 70 мл, в 6 лет—156 мл, в 10 лет — 239 мл, в 14 лет — 300 мл.
За счет большой частоты дыхания у детей значительно выше, чем у взрослых, минутный объем дыхания (в пересчете на 1 кг массы). Минутный объем дыхания — это количество воздуха, которое человек вдыхает за 1 мин; он определяется произведением величины вдыхаемого воздуха на число дыхательных движений за 1 мин. У новорожденного минутный объем дыхания составляет 650—700 мл воздуха, к концу первого года жизни — 2600— 2700 мл, к 6 годам — 3500 мл, у 10-летнего ребенка — 4300 мл, у 14-летнего — 4900 мл, у взрослого человека — 5000—6000 мл.
Важной характеристикой функционирования дыхательной системы является жизненная емкость легких — наибольшее количество воздуха, который человек может выдохнуть после глубокого вдоха. Жизненная емкость воздуха легких меняется с возрастом (табл. 18), зависит от длины тела, степени развития грудной клетки и дыхательных мышц, пола. Обычно она больше у мужчин, чем у женщин. У спортсменов жизненная емкость легких больше, чем у нетренированных людей: у штангистов, например, она составляет около 4000 мл, у футболистов —4200, у гимнастов — 4300, у пловцов — 4900, у гребцов —5500 мл и более.
Таблица 18: Средняя величина жизненной емкости легких (в мл)
| Пол | Возраст (в годах) | ||||||||
| 4 | 5 | 6 | 7 | 8 | 10 | 12 | 15 | 17 | |
| Мальчики | |||||||||
| Девочки | - | - |
Так как измерение жизненной емкости легких требует активного и сознательного участия самого ребенка, то она может быть определена лишь после 4—5 лет.
К 16—17 годам жизненная емкость легких достигает величин, характерных для взрослого человека. Для определения жизненной емкости легких используется прибор спирометр. Жизненная емкость является важным показателем физического развития.