 |
|
Общая оценка состояния больного
Для общей оценки состояния больного медицинская сестра должна определить сле-
дующие показатели.
• Общее состояние больного.
• Положение больного в постели.
• Состояние сознания больного.
• Антропометрические данные.
Таблица 3-3.Определение степени тяжести общего
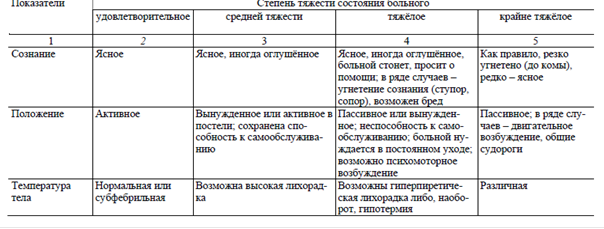
• Тяжёлое.
• Крайне тяжёлое (предагональное).
• Терминальное (агональное).
• Состояние клинической смерти.
Степень тяжести состояния больного обусловливается комплексом структурно-
функциональных изменений жизненно важных органов и определяет показания к госпитализации,
способ транспортировки пациента, необходимый объём лечебных и диагностических мероприятий
и вероятный прогноз (исход) заболевания (табл. 3-3).
При терминальном состоянии сознание угасает, мышцы расслаблены, рефлексы исчезают,
роговица мутная, нижняя челюсть отвисает. Пульс не прощупывается, АД не определяется, тоны
сердца не выслушиваются (но на ЭКГ регистрируют электрическую активность сердца). Дыхание
редкое периодическое. Такое состояние (агония) длится от нескольких минут до нескольких часов.
Клиническая смерть – пограничное между смертью и жизнью состояние, когда отсутству-
ют видимые признаки жизни (сердечная деятельность, дыхание), угасают функции нервной систе-
мы, но продолжаются обменные процессы в тканях. На ЭКГ регистрируют изоэлектрическую ли-
нию (прямую линию) или беспорядочные волны фибрилляции желудочков. Продолжительность
состояния клинической смерти составляет несколько минут (5-6 мин), и своевременные реанима-
ционные мероприятия могут вернуть человека к жизни. Непосредственно перед смертью у боль-
ного могут развиться судороги, непроизвольные мочеиспускание и дефекация. Биологическая
смерть – необратимое прекращение физиологических процессов в органах и тканях, при котором
реанимация невозможна. Биологическую смерть устанавливает врач при констатации следующих
признаков: отсутствие спонтанных движений, сокращений сердца и пульса на крупных артериях,
дыхания, реакции на болевые раздражители, роговичного рефлекса (роговичный рефлекс – непро-
извольное смыкание век при прикосновении к роговице). Регистрируют максимальное расширение
зрачков и отсутствие их реакции на свет. Абсолютно достоверными признаками биологической
смерти являются:
• снижение температуры тела до 20 °С;
• появление трупных пятен;
• появление мышечного окоченения.
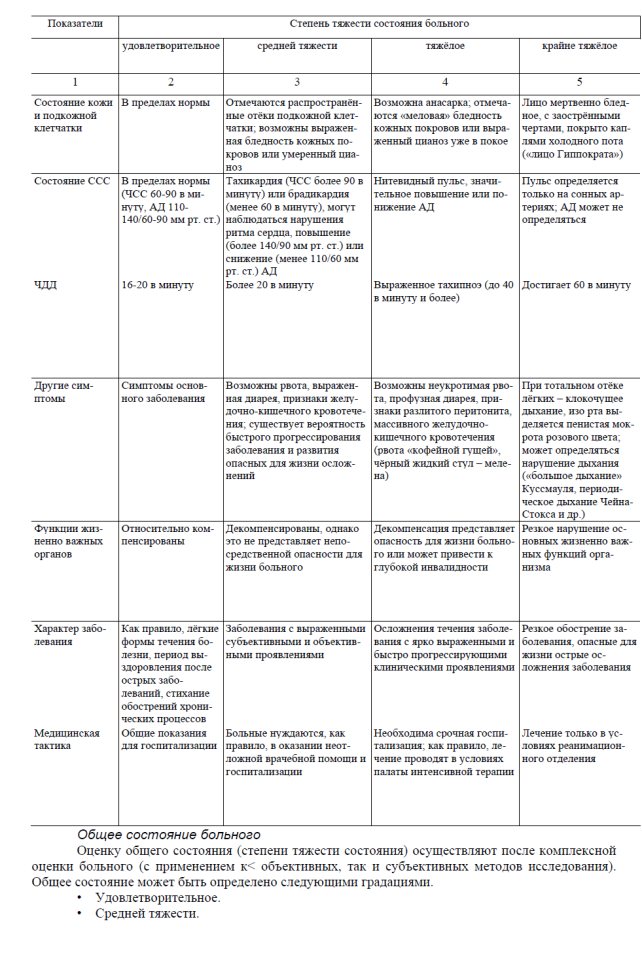
Положение пациента в постели
Варианты положения пациента в постели:
• активное – больной произвольно, самостоятельно меняет положение в постели исходя
из своих потребностей;
• пассивное – больной неподвижен, из-за резкой слабости не может самостоятельно из-
менить своё положение в кровати, также при бессознательном состоянии больного;
• вынужденное – больной принимает позу, облегчающую его состояние (табл. 3-4).
Состояние сознания
 Различают четыре вида состояния сознания: ясное, ступор, сопор, кому (табл. 3-5).
Различают четыре вида состояния сознания: ясное, ступор, сопор, кому (табл. 3-5).




Стерилизация (лат. sterilis – бесплодный) – полное освобождение какого-либо вещества
или предмета от микроорганизмов путём воздействия на него физическими или химическими фак-
торами. Предстерилизационной очистке должны подвергаться все медицинские изделия много-
кратного использования перед их стерилизацией и/или дезинфекцией с целью удаления белковых,
жировых, механических загрязнений, а также лекарственных препаратов.
Разъёмные изделия подлежат Предстерилизационной очистке разобранном виде в сле-
дующем порядке.
• Ополаскивание проточной водой в течение 30 с.
• Замачивание в моющем комплексе («Биолот», «Лотос») при пол ном погружении изде-
лия в течение 15 мин при температуре 50 °С
• Мойка каждого изделия с помощью ерша, ватно-марлевого тампона или щётки в мою-
щем комплексе в течение 30 с.
• Ополаскивание проточной водой при применении «Биолота» в течение 3 мин, «Лотоса-
медицинского» в течение 10 мин.
• Выдерживание в дистиллированной воде в течение 30 мин.
• Сушка горячим воздухом при температуре 80–85 °С до полною исчезновения влаги.
Контроль качества Предстерилизационной обработки медицинского инстру-
ментария
Предстерилизационную обработку считают эффективной, если на изделиях после обработ-
ки не обнаружены остаточные количества крови с помощью амидопириновой или азопирамовой
пробы.
Раствор для проведения амидопириновой пробы:непосредственно перед проведением
пробы смешивают равные количества (по 2–3 мл) 5% спиртового раствора аминофеназона («Ами-
допирина»), 30% раствора уксусной кислоты и 3% раствора водорода перекиси.
Раствор для азопирамовой пробы:для приготовления 1-1,5% раствора азопирама разво-
дят солянокислый анилин в 95% растворе 5 этилового спирта. Готовый раствор может храниться в
плотно закрытом флаконе в темноте в холодильнике в течение 2 мес., при комнатной температуре
(18–23 °С) – не более 1 мес. Непосредственно перед пробой готовят рабочий раствор, смешивая
равные количества азопирама и 3% водорода перекиси. Рабочий раствор может быть использован
в течение 1-2 ч. При более длительном хранении возможно спонтанное окрашивание реактива в
розовый цвет. Нельзя подвергать проверке горячие инструменты, а также держать раствор на яр-
ком свете или вблизи нагревательных приборов.
Для проверки пригодности рабочего раствора азопирама 2-3 капли его наносят на кровяное
пятно. Если не позже чем через 1 мин появляется фиолетовое окрашивание пятна, переходящее
затем в синее, реактив годен к употреблению.
Технология постановки пробы(применяют для многоразовых медицинских инструмен-
тов). На нестерильную вату наносят реактив. Через несколько секунд при отсутствии цветовой
реакции на вате ей протирают поршень шприца, цилиндр с наружной стороны, иглы, канюлю. За-
тем заливают реактив в цилиндр шприца, пропускают его через шприц на другую вату (проверяет-
ся цилиндр шприца). После этого на шприце закрепляют иглу, вновь наливают в цилиндр реактив
и пропускают его через шприц и иглу (проверяется игла).
Интерпретация результата:при наличии кровяных загрязнений на вате появляется сине-
зелёное (положительная амидопириновая проба) или фиолетово-синее (положительная азопирамо-
вая проба) окрашивание.
Если проба положительная, повторный контроль инструментов следует проводить ежедневно до получения
3-кратного отрицательного результата.
Самоконтроль в лечебно-профилактическом учреждении проводят не реже 1 раза в неде-
лю. Контролю подвергают 1% одновременно обрабатываемых изделий одного наименования, но
не менее 3-5 единиц. Сотрудники санитарно-эпидемиологической станции контроль качества
Предстерилизационной очистки проводят 1 раз в квартал.
Дезинфекция помещений, предметов обстановки процедурного кабинета
Её осуществляют путём двукратного протирания ветошью, смоченной в 1 % растворе хло-
рамина Б с моющим средством или в 3% растворе водорода перекиси с моющим средством.
Обработка ветоши:
1) погружение в один из растворов (1% раствор хлорамина Б, 0,5% раствор кальция гипо-
хлорита) на 60 мин перед использованием;
2) кипячение в 2% содовом растворе в течение 15 мин.
Если предметы обстановки или ветошь загрязнены кровью, следует немедленно перейти на
режим обработки с использованием 3% раствора хлорамина Б.
Текущая уборка процедурного кабинета.Её проводят 2 раза в день с применением 1%
раствора хлорамина Б. Ультрафиолетовое облучение и проветривание кабинета осуществляют 4
раза в день по 15–20 мин (после уборки и в процессе работы помещение следует облучать стацио-
нарными или передвижными ультрафиолетовыми лампами).
Генеральная уборка процедурного кабинета.Её выполняют 1 раз в неделю с примене-
нием 500 г 5% раствора хлорамина Б на 10 л воды.
Приготовление рабочих дезинфицирующих хлорсодержащих растворов
Хлорсодержащие дезинфицирующие растворы применяют для обеззараживания различ-
ных помещений, туалетов, предметов ухода, посуды, выделений пациентов и пр. Приготовление
дезрастворов должно проводиться централизованно в специально оборудованных помещениях,
имеющих приточно-вытяжную вентиляцию.
Необходимое оснащение.
• Защитная одежда (длинный халат, шапочка, клеёнчатый фартук, респиратор, защитные
очки, резиновые перчатки, сменная обувь).
• Сухая хлорная известь, хлорамин Б (сухой порошок).
• Ёмкости (эмалированные, пластмассовые или из тёмного стекла) для дезинфицирующих
растворов с обязательной маркировкой.
• Мерная посуда (1л, 10 л) с маркировкой.
• Деревянная лопатка для размешивания раствора.
• Вода.
• Средства личной гигиены (полотенце, мыло). Порядок приготовления 10% раствора
хлорной извести.
1. Подготовиться к приготовлению дезинфицирующего раствора: надеть спецодежду, про-
верить оснащение, отметить время начала процедуры.
2. Налить в ёмкость 2–3 стакана воды.
3. Осторожно всыпать туда 1 кг сухой хлорной извести и тщательно размешать, разминая
комочки.
4. Долить ёмкость водой до 10 л, перемешать до однородной массы.
5. Плотно закрыть ёмкость крышкой и оставить на сутки в тёмном помещении; раствор
необходимо перемешать несколько раз в течение суток.
6. Через сутки слить отстоявшийся раствор в другую ёмкость (процедуру также проводить
в защитной одежде), сделать на ней надпись о дате приготовления и хранить в тёмном месте.
7. По окончании процедуры снять спецодежду, вымыть руки.
Порядок приготовления 1% раствора хлорной извести.
1. Подготовиться к приготовлению дезинфицирующего раствора: надеть спецодежду,
проверить оснащение, отметить время начала процедуры.
2. Налить в ёмкость 1 л 10% раствора хлорной извести (для получения 0,5% раствора
хлорной извести – 0,5 л).
3. Долить ёмкость водой до 10 л, перемешать.
4. Плотно закрыть ёмкость крышкой и сделать на ней надпись о дате приготовления.
5. По окончании процедуры снять спецодежду, вымыть руки. Такой раствор используют
для работы сразу после его приготовления.
Процедура приготовления раствора хлорамина Б также должна выполняться с соблюдени-
ем всех правил техники безопасности, в защитной одежде и с обязательной маркировкой ёмкостей
с жидкостью. Для получения 1% раствора хлорамина Б нужно 10 г сухого хлорамина Б сначала
тщательно размешать в специальной ёмкости и затем долить водой до метки 1 л.
Обеспечение здорового микроклимата
1. Для поддержания здорового микроклимата (в прямом смысле, т.е. в плане физиче-
ских параметров в помещении) в лечебном учреждении необходимо соблюдать определённые тре-
бования, предъявляемые к основным параметрам, обеспечивающим здоровый фон окружающей
пациента среды. Особое внимание рекомендуется уделять следующим факторам (табл. 3-9):
• освещению: естественному (солнечный свет), искусственному;
• вентиляции: проветриванию, кондиционированию),
• отоплению (может быть водяным, паровым, воздушным).


Разборку, мойку, ополаскивание медицинского инструментария, использованных пипеток
и лабораторной посуды, соприкасающихся с кровью людей, нужно проводить до предварительной
дезинфекции, в резиновых перчатках. После любой процедуры, в том числе парентерального вме-
шательства, проводят тщательное двукратное мытьё рук в тёплой проточной воде с мылом. Руки
необходимо вытирать индивидуальным полотенцем, сменяемым ежедневно, или салфеткой одно-
разового пользования. При обработке рук следует избегать частого применения дезинфектантов,
которые способны вызвать раздражение кожи и дерматиты, в том числе облегчающие проникно-
вение возбудителей инфекции.
Для профилактики инфицирования вирусной и бактериальной инфекцией, передающейся
через кровь или другие биологические жидкости пациента, в настоящее время в процедурном ка-
бинете должна находиться так называемая «Аптечка при авариях», в состав которой обязательно
входят перевязочный материал, ёмкости для разведения растворов, ундинка (стаканчик для про-
мывания глаз), 70% раствор этилового спирта, 5% спиртовой раствор йода, 0,05% раствор перман-
ганата калия, 1% раствор протаргола, 6% раствор водорода перекиси.
В случае загрязнения рук кровью (или другой биологической жидкостью пациента) следу-
ет немедленно щипающим движением пальцев руки удалить с кожи остатки крови (биологической
жидкости) с помощью тампона, обильно смоченного 70% раствором этилового спирта, вымыть их
тёплой проточной водой с мылом и повторно обработать новым тампоном, смоченным 70% рас-
твором этилового спирта. В случае попадания брызг крови:
• на слизистую оболочку глаз – промыть глаза 0,05% раствором калия перманганата;
• на слизистую оболочку носовой полости – обработать её 1% раствором протаргола
(закапать в нос);
• на слизистую оболочку полости рта – прополоскать рот 70% раствором спирта.
В случае загрязнения кровью поверхности рабочего стола во время манипуляции следует
немедленно обработать стол ветошью, смоченной 6% раствором водорода перекиси с 0,5% мою-
щим средством. После окончания работы необходимо протереть поверхность стола ветошью, смо-
ченной в 3% растворе хлорамина Б.